Heupprothese
Plaatsen van een heupprothese
Plaatsen van een heupprothese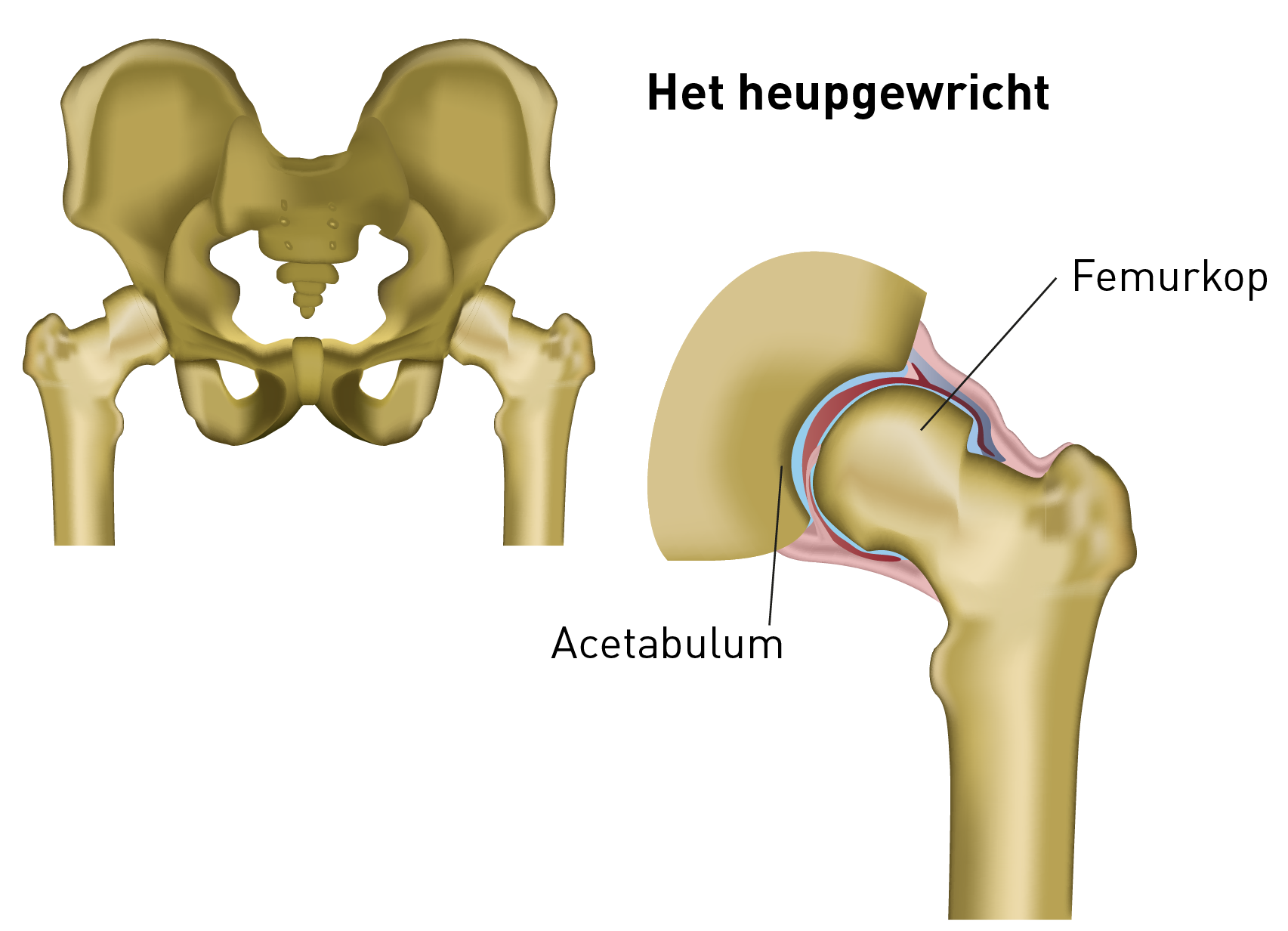
Het heupgewricht
Het heupgewricht bestaat uit twee delen:
- de ronde kop van het dijbeen (= de femurkop)
- de holle pan van het bekken (= het acetabulum)
Wanneer kom je in aanmerking voor een heupprothese?
De meest voorkomende redenen om een heupprothese te krijgen zijn:
- slijtage aan de heup (artrose);
- heupfracturen;
- reumatoïde artritis = een auto-immuunziekte die gekenmerkt wordt door acute en chronische ontstekingen van de gewrichten en omliggende steunweefsels;
- aangeboren heupafwijkingen: heupdysplasie;
- avasculaire necrose: de bloedvoorziening in de dijbeenkop is verstoord, waardoor het bot afsterft.
De kop en de pan van een normaal heupgewricht zijn bedekt met kraakbeen. Als het kraakbeen afslijt en er artrose ontstaat, wordt elke beweging moeilijker en pijnlijk.
De pijn kan optreden in de lies, in het bovenbeen en kan soms uitstralen naar de knie. Men kan ook gaan hinken en sommige mensen kunnen zich enkel nog verplaatsen met behulp van een wandelstok of krukken. Stijfheid en moeilijkheden met trappen lopen zijn ook mogelijke klachten.
Het doel van het plaatsen van de heupprothese is:
- de pijn weg te nemen;
- het heupgewricht beter te laten bewegen;
- de mobiliteit en functionaliteit te verbeteren.
Tijdens een totale heupoperatie wordt een gedeelte van het kapotte gewricht verwijderd en vervangen door de prothese.
De wijze waarop het heupgewricht benaderd wordt varieert. Wereldwijd worden er drie grote toegangswegen beschreven:
- de anterieure toegangsweg = vooraan het dijbeen
- de laterale toegangsweg = zijdelings van het dijbeen
- de posterieure toegangsweg = achteraan het dijbeen
Iedere toegangsweg heeft zijn voor- en nadelen. Deze kan je bespreken met je arts.
Ter hoogte van de pan wordt het slechte kraakbeen en been weg gefreesd, en wordt het pan gedeelte van de prothese ingebracht. Dat gedeelte, ook wel ‘cup’ genaamd, kan bestaan uit volledig plastiek (polyethyleen) of een combinatie van metaal (titanium of cobaltchroom) aan de buitenzijde met aan de binnenzijde polyethyleen, keramiek of metaal.
De heupkop wordt meestal volledig weggenomen en vervangen door een steel die gefixeerd wordt in het beenmergkanaal van het dijbeen. In sommige gevallen kan ook enkel het buitenste gedeelte vervangen worden door een schelp die er wordt overgeplaatst (resurfacing of oppervlakteprothese). De steel zelf bestaat meestal uit metaal (titanium of cobaltchroom). Die kan gefixeerd worden in het dijbeen met of zonder cement.
Op de steel komt dan nog een kop die dezelfde grootte heeft als de binnenkant van de pan. De kop kan bestaan uit metaal of keramiek. De keuze en de voor- en nadelen van het materiaal zijn bespreekbaar met je chirurg.
Er kunnen complicaties optreden na de ingreep. Je orthopedisch chirurg zal zoveel mogelijk doen om het risico op verwikkelingen te minimaliseren.
- Nabloeden: wat aanleiding kan geven tot een hematoom rond de wondnaad.
- Koorts: kan optreden tot enkele dagen na de operatie.
- Infectie: je zal antibiotica toegediend krijgen om infectie te voorkomen.
- Flebitis, diepe veneuze trombose en longembolieën: je zal de gepaste anticoagulantia krijgen (= antistollingsmedicatie).
- Luxatie of ontwrichting van de heup: je wordt geïnformeerd door de behandelende orthopedist, de kinesisten en ergotherapeuten om te voorkomen dat de femurkop uit de pan raakt.
- Beenlengteverschil: het is mogelijk dat een klein lengteverschil optreedt na de operatie. Dat verschil kan indien nodig, opgevangen worden door een verhoogde schoenzool.
- Zenuwletsel: de kans hierop is echter zeer klein.
De levensduur van een prothese hangt van verschillende factoren af: zwaarlijvigheid en overbelasting kunnen het slijtageproces versnellen. Wanneer de heupprothese versleten is, zal die moeten vervangen worden. Met de huidige prothesen en operatietechnieken zou de prothese bij normaal gebruik 15 à 20 jaar kunnen functioneren, zelfs mogelijk levenslang.
Voorbereiding operatie
Voorbereiding operatiePreoperatieve onderzoeken worden door de huisarts uitgevoerd. Er wordt meestal een ECG (= electrocardiogram of een filmpje van je hart) gemaakt. Er wordt een bloedafname en indien nodig een RX-thorax (een röntgenfoto van de longen) genomen. In overleg met de huisarts moet je minstens één week stoppen met het innemen van bloedverdunnende medicatie (zoals Marevan, Plavix, Sintrom, Ticlid, Marcoumar,…). Je huisarts beslist welke medicatie je ter vervanging krijgt.
Je verblijf in het ziekenhuis is relatief kort. Indien je vermoedt dat je ontslag problemen kan veroorzaken, stellen we voor dat zo snel mogelijk met je behandelende arts te bespreken en de sociale dienst van het ziekenhuis vóór je opname in het ziekenhuis te contacteren. De sociale dienst zal dan tijdig en samen met jou en eventueel je familie, zoeken naar een gepaste oplossing zodat je ontslag vlot kan verlopen. De sociale dienst beschikt over uitgebreide informatie over zorg- en dienstverlening.
Soms is het noodzakelijk een herstelverblijf of een revalidatiecentrum te voorzien na ontslag. Dat dient tijdig voorbereid te worden.
Opname
OpnameNaast de algemene zaken die je meeneemt voor een ziekenhuisverblijf, neem je ook deze specifieke zaken mee:
- De resultaten van de onderzoeken die in je bezit zijn (RX, ECG en bloeduitslag).
- Krukken (deze kan je huren bij de uitleendienst van je mutualiteit of bij een thuiszorgorganisatie).
- Gesloten aangepast schoeisel met een brede hak, die goede steun geven en voldoende ruim zitten. Hou er rekening mee dat je been of voet na de operatie tijdelijk kan zwellen.
- Schoentrekker met lange steel
- Formulieren voor werkonbekwaamheid.
- Het is wenselijk dat je de operatieplaats de dag voor de opname scheert.
- Op de opnamedag word je verwacht op het afgesproken uur aan de inschrijvingsbalie.
- Je krijgt een zorgbandje dat je tijdens je verblijf zal dragen. Een medewerker van de opnamedienst zal je begeleiden naar de verpleegafdeling prothesechirurgie. Een verpleegkundige zal je ontvangen en naar de kamer begeleiden. Hij/zij zal je ook de nodige informatie verstrekken omtrent je verblijf en enkele vragen stellen.
- Je komt nuchter naar het ziekenhuis. Dit betekent dat je niet meer mag eten, drinken en roken vanaf het tijdstip dat je arts met je afsprak. Hij informeert je ook over de inname van je dagelijkse medicatie op de dag van opname. Roken heeft tijdens de verdoving een slechte invloed op je ademhaling en later ook op de botingroei van de prothese. Roken is bovendien verboden in het ziekenhuis.
- Voor de operatie is het belangrijk om je contactlenzen of bril, kunstgebit, gehoorapparaat, nagellak, make-up en piercings te verwijderen.
- Een verpleegkundige van de afdeling zal je helpen om het operatiehemdje aan te trekken.
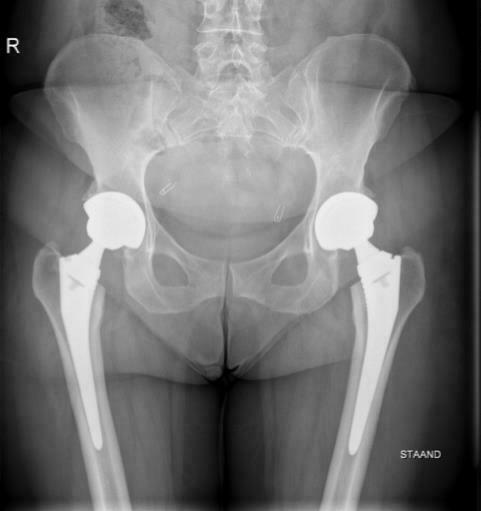
Voordat je een algemene verdoving krijgt, komt de orthopedische chirurg en de anesthesist bij je langs. Stel zeker de vragen die je nog hebt over de verdoving of operatie.
De totale heupoperatie duurt ongeveer één uur.
De zorg vóór de operatie, de operatie zelf en de tijd in de ontwaakzaal kan oplopen tot 4 uur. Als je goed wakker bent, de pijn onder controle is, je parameters (bloeddruk, pols, ademhaling, pijnregistratie …) behoorlijk zijn, word je terug naar de verpleegafdeling gebracht.
Na de operatie heb je:
- Een infuus: een dun soepel buisje dat wordt ingebracht in een bloedvat om je voldoende vocht, pijnmedicatie en antibiotica te kunnen toedienen.
- Soms een neusbrilletje, waarlangs zuurstof wordt toegediend.
- Soms een redon: een katheter die in de wonde wordt geplaatst om weefsel, vocht en bloed af te voeren.
- Een beengoot: aan het geopereerde been, om te voorkomen dat, vooral door de verzwakte spieren je been zijdelings draait en zo je heup ontwricht. Tijdens de verzorging draait de verpleegkundige je op een aangepaste manier, op je niet-geopereerde zijde.
Na de operatie stelt het medisch en verpleegkundig team alles in het werk om je pijn te behandelen. Op onze verpleegafdeling wordt de pijn geregistreerd. Zo krijgen wij een beter inzicht van de intensiteit van de pijn. Uitleggen hoeveel pijn je hebt, is echter niet zo evident. Er wordt op de afdeling gebruik gemaakt van een visueel analoge schaal waarbij 0 geen pijn is en 10 heel veel pijn.
Nazorg en herstel
Nazorg en herstel- Als je terug op de verpleegafdeling komt, mag je drinken en eten (een licht verteerbare broodmaaltijd) zodra je dat kan. Het is mogelijk dat je je misselijk voelt of moet braken. De verpleegkundige geeft je dan de nodige medicatie. Je thuismedicatie kan worden herstart op advies van de arts.
- De dag van de operatie mag je geen slaapmedicatie innemen.
- Je verband en parameters worden de eerste twaalf uur, om de vier uur gecontroleerd en geregistreerd.
- Je zal regelmatig een ijszak aangeboden krijgen om ter hoogte van de operatiestreek aan te brengen. Dat om de pijn te verzachten en de zwelling te minimaliseren.
De dag na de operatie wordt je infuus verwijderd.
De verpleegkundige zal je helpen bij het ochtendtoilet en zal je uit bed helpen. Je verband wordt dagelijks nagekeken, het wordt enkel vervangen als het volledig verzadigd is (doordrongen met wondvocht of bloed). Tijdens je verblijf zal de ergotherapeut en kinesist dagelijks (behalve op zondag) met jou een revalidatieprogramma doorlopen om volgende concrete doelstellingen te bereiken:
- Je zelfstandig kunnen verplaatsen: in en uit het bed, naar het toilet gaan ...
- Op een veilige en correcte manier kunnen stappen met een looprek of krukken.
- Op een veilige manier de trap op en af te kunnen lopen.
Oefeningen zijn noodzakelijk voor een goede genezing en om je mobiliteit en kracht in je heup terug te krijgen. De kinesist en ergotherapeut starten met de revalidatie in het ziekenhuis en je krijgt oefeninstructies en adviezen mee naar huis.
Contacteer de behandelende orthopedist bij optreden van één of meerdere van volgende symptomen:
- plots opkomende, onhoudbare pijn;
- koorts;
- lekkende wonde meer dan 10 dagen na de operatie;
- roodheid, pijn en warmte ter hoogte van de wondnaad;
- kortademigheid;
- pijn ter hoogte van de kuit;
- etterige en slecht ruikende afscheiding uit de wondnaad.
Na twee dagen tot maximum een week na de operatie bent je klaar om naar huis te gaan. Dat is afhankelijk van de aard van de ingreep, de genezing van je wonde, je algemeen herstel en revalidatie. Sommige mensen gaan echter tijdelijk naar een revalidatieafdeling.
De dag van ontslag wordt meestal (afhankelijk van de behandelende arts) je wondnaad verzorgd en het verband vernieuwd. Je mag douchen met het verband maar geen bad nemen. Indien het verband droog is en niet loskomt mag het ter plaatse blijven tot de huisarts de haakjes of hechtingen zal verwijderen. Mocht je wonde toch nog vocht afgeven kan je een voorschrift voor thuiszorg meekrijgen naar huis.
Bij iedere patiënt wordt een RX van de heup (controlefoto) genomen. Dit kan gebeuren bij ontslag.
- Bij het aankleden kun je het best beginnen met het geopereerde been. Bij het uitkleden begin je met het niet-geopereerde been.
- Je luistert best naar je lichaam: pijn of last betekent dat je het beter wat rustiger aan doet.
- De eerste maanden na de operatie is het aangeraden niet te diep te buigen, de benen niet te kruisen, geen zware gewichten te dragen en niet recht te komen uit een te diepe zetel.
- In de Thuiszorgwinkel kunt je informatie krijgen over hulpmiddelen die je thuissituatie aangenamer en praktischer kunnen maken zoals een toiletverhoger of ziekenhuisbed.
- Je moet mogelijke infecties (bv. van de urinewegen, longen, huid, gebit ...) steeds onmiddellijk laten behandelen. Raadpleeg hiervoor je arts, zeker indien je koorts hebt.
- Er worden best geen inspuitingen gegeven in de buurt van je geopereerde heup.
De inhoud van deze website is slechts een leidraad. Het doel ervan is je zo goed mogelijk te informeren over het plaatsen van een kunstheup. Het is echter mogelijk dat je nog vragen hebt. Neem dan gerust contact op met de verpleegkundigen van de verpleegafdeling of je behandelende orthopedist.
Brochure
Brochure
Brochure heupprothese
DownloadKostenraming
KostenramingCentra & specialisaties
Centra & specialisatiesLaatste publicatiedatum: 16/05/2024




